Infections Infections digestives et intra-adominales
Dernière mise à jour : 24 septembre 2024
Quelques principes
-
Sur base des taux de résistance actuels d’E.coli, l’amoxicilline-acide clavulanique et le céfuroxime ne sont plus recommandés en 1ère intention en intra- abdominal.
-
En cas de péritonite secondaire, la prise en charge chirurgicale est primordiale. Après chirurgie, il n’est pas recommandé de continuer une antibiothérapie au-delà de 5 jours post-opératoire (sauf abcès). Il est rapporté 20% de complications infectieuses quelle que soit la durée de l’antibiothérapie (4). Ces complications imposent une discussion chirurgicale.
-
L’antibiothérapie doit être adaptée aux germes isolés des prélèvements per-opératoires, si réalisés. Toutefois, dans les infections communautaires de bonne évolution après chirurgie ou CPRE et antibiothérapie empirique, il n’y a pas de nécessité d’élargir le spectre même en cas d’identification d’Enterococcus sp ou de Candida sp ou de germes multi-résistants.
-
Conditions pour envisager le traitement par antifungique ou anti-entérocoque :
-
Immunosuppression
-
Péritonite secondaire compliquée ou tertiaire : chirurgies multiples (collections intra-abdominales, pancréatite nécrotique infectée, fistules...)
-
Candidémie ou bactériémie associée
-
≥3 prélèvements positifs pour le même germe (Candida sp., Enterococcus sp.) sur le même site de prélèvement, mais prélevés à des moments différents
-
Considérations microbiologiques
-
Tout prélèvement intra-abdominal doit faire l’objet d’une culture aérobie et anaérobie
-
Ne pas prélever d’hémocultures sauf si :
-
Sepsis ou choc septique
-
Symptômes systémiques et impossibilité d’obtenir des prélèvements de qualité au site d’infecté avant l’exposition à une antibiothérapie
-
Mauvaise évolution clinique malgré exposition à une antibiothérapie préalable
-
-
Proscrire les prélèvements sur les drains !
Abcès intra-abdominal
Abcès intra-abdominal : Ponction par un radiologue interventionnel avant antibiothérapie si abcès ≥ 3 à 5 cm
Abcès intra-abdominaux multiples => Suspecter des emboles septiques et envisager un bilan de recherche d’endocardite, si d’autres facteurs orientent vers cette pathologie
Collection intra-abdominale secondaire à une pancréatite aiguë : si suspicion de collection surinfectée, il est recommandé de réaliser une ponction dirigée par radiologie ou gastro-entérologie interventionnel avant antibiothérapie.
Si collection hépatique d’allure kystique : envisager échinococcose (éviter ponction sérologie, avis radiologique/infectio/Dr Olivier Detry – CHU de Liège)
|
Type |
Germes |
Traitement empirique |
Durée |
|
Abcès hépatique ou intra-péritonéal communautaire |
Entérobactéries, anaérobes, Gram + (Enterococcus sp., Streptococcus sp., S. aureus) |
[Céfotaxime1 IV 6 g/24 h en 24 h (perfusion continue) ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + [Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] Si allergie β-lact: [Ciprofloxacine PO 750 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] ou [Tigécycline IV 100 mg en dose de charge puis 50 mg/12 h] |
Minimum 3 semaines 3 |
|
Amibiase hépatique |
Entamoeba histolytica |
Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2 Suivi de Paromomycine PO 10 mg/kg (max. 500 - 750 mg)/8 h 4 |
10 j Suivi de 7 j |
|
Abcès hépatique ou intra-péritonéal nosocomial |
Entérobactéries, anaérobes, Gram + (Enterococcus sp., Streptococcus sp., S. aureus), Pseudomonas aeruginosa, (Candida spp.) |
Pipéracilline/Tazobactam IV 4 g/6 h en 3 h (perfusion prolongée) Si allergie β-lact: [Aztréonam IV 2 g/8 h + Vancomycine IV en perfusion intermittente ou en perfusion continue 5 + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] |
Minimum 3 semaines 3 |
1 En cas de perfusion continue (sur 24 h) de béta-lactamines, il faut réaliser une dose de charge puis directement entamer la perfusion continue (sur 24 h) : Céfotaxime IV dose de charge de 2 g en 30 min.
2 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements. En cas d’administration prolongée de métronidazole (4-6 semaines), les patients doivent être suivis pour toute réaction de type neuropathie périphérique ou centrale (paresthésie, ataxie, vertige, crise épileptique) (1,2)
3 Poursuite du traitement à réévaluer à 21 jours (selon la qualité du drainage, évolution clinique, biologique et iconographique)
4 Cela permet d’éliminer les formes intestinales
5 Perfusion intermittente : dose de charge*: 25 - 30 mg/kg puis 15 - 20 mg/kg/12 h ; Perfusion continue (sur 24 h) : dose de charge* : 25 - 30 mg/kg puis 30 - 40 mg/kg/24 h en 24 h. En cas de perfusion continue, viser des taux plasmatiques cibles entre 20 et 25 mg/L. En cas de perfusion intermittente, viser des vallées entre 15 et 20mg/L
*Dose de charge de … à faire couler en… (minimum 1 heure) : Exemples : 500 mg en 1h ; 1 g en 1 h ; 1,5 g en 1,5h ; 2 g en 2h ; 2,5 g en 2,5h ; 3g en 3h. (dose de charge maximale à ne pas dépasser = 3 g)
Appendicite
En cas d’appendicite non perforée, les antibiotiques sont administrés en dose unique à titre prophylactique dans l’heure qui précède l’intervention chirurgicale.
|
Type |
Germes |
Traitement empirique |
Durée |
|
Non perforée |
Entérobactéries, Anaérobes |
[Céfotaxime1 IV 4 g/24 h en 24 h (perfusion continue) ou 1 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + [Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] Si allergie β-lact : [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] |
7 jours 3 |
|
Perforée, gangrenée |
Entérobactéries, Anaérobes |
[Céfotaxime IV 6 g/24 h en 24 h (perfusion continue)1 ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + [Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] Si allergie β-lact : [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] ou [Tigécycline IV 100 mg en dose de charge puis 50 mg/12 h] |
1 - 3 j, si appendicite gangreneuse après chirurgie 3 - 5 j, si appendicite perforée après chirurgie |
1 En cas de perfusion continue (sur 24 h) de béta-lactamines, il faut réaliser une dose de charge puis directement entamer la perfusion continue (sur 24 h) : Céfotaxime IV dose de charge de 2 g en 30 min.
2 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements.
3 Considérer relai per os par ciprofloxacine + métronidazole pour une durée total de 7 (à 10) jours.
Angiocholite
La levée de l’obstacle est cruciale.
La CPRE doit être réalisée dans les plus brefs délais. En l’absence de sepsis, l’antibiothérapie doit être débutée après les prélèvements microbiologiques récoltés durant la CPRE.
Si la CPRE ne peut être réalisée dans les plus brefs délais, et/ou si sepsis/choc septique : prélever deux paires d’hémoculture puis débuter l’antibiothérapie.
|
Type |
Germes |
Traitement empirique |
Durée |
|
Communautaire |
Entérobactéries, (Enterococcus sp.), Anaérobes |
[Céfotaxime IV 6 g/24 h en 24 h (perfusion continue)1 ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2 Si allergie β-lact: [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] ou [Tigécycline IV 100 mg en dose de charge puis 50 mg/12 h] |
septique : 4 à 7 j |
|
Si présence d’une endoprothèse Ou Nosocomiale |
Entérobactéries nosocomiales, Pseudomonas, (Enterococcus sp.), Anaérobes |
Pipéracilline/Tazobactam IV 4 g/6 h en 3 h (perfusion prolongée) Si allergie β-lact: [Aztréonam IV 2 g/8 h + Vancomycine IV en perfusion intermittente ou en perfusion continue 3 + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] |
4 - 7 j selon évolution clinique |
1 En cas de perfusion continue (sur 24 h) de béta-lactamines, il faut réaliser une dose de charge puis directement entamer la perfusion continue (sur 24 h) : Céfotaxime IV dose de charge de 2 g en 30 min.
2 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements.
3 Perfusion intermittente : dose de charge*: 25 - 30 mg/kg puis 15 - 20 mg/kg/12 h ; Perfusion continue (sur 24 h) : dose de charge* : 25 - 30 mg/kg puis 30 - 40 mg/kg/24 h en 24 h. En cas de perfusion continue, viser des taux plasmatiques cibles entre 20 et 25 mg/L. En cas de perfusion intermittente, viser des vallées entre 15 et 20mg/L
*Dose de charge de … à faire couler en… (minimum 1 heure) : Exemples : 500 mg en 1h ; 1 g en 1 h ; 1,5 g en 1,5h ; 2 g en 2h ; 2,5 g en 2,5h ; 3g en 3h. (dose de charge maximale à ne pas dépasser = 3 g)
Cholécystite
|
Type |
Germes |
Traitement empirique |
Durée |
|
Communautaire |
Entérobactéries, (Enterococcus sp.), Anaérobes |
[Céfotaxime IV 6 g/24 h en 24 h (perfusion continue)1 ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2 Si allergie β-lact : [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] ou [Tigécycline IV 100 mg en dose de charge puis 50 mg/12 h] |
présence de sepsis/choc septique : 4 à 7 j |
|
Alithiasique 3 ou nosocomiale |
Entérobactéries nosocomiales, (Enterococcus sp.), Anaérobes, P.aeruginosa |
Pipéracilline/Tazobactam IV 4 g/8 h en 4 h (perfusion prolongée) ou 4 g/6 h en 30 min (perfusion intermittente) Si allergie β-lact: [Aztréonam IV 2 g/8 h + Vancomycine IV en perfusion intermittente ou en perfusion continue 4 + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2] |
4 - 7 j selon évolution clinique |
1 En cas de perfusion continue (sur 24 h) de béta-lactamines, il faut réaliser une dose de charge puis directement entamer la perfusion continue (sur 24 h) : Céfotaxime IV dose de charge de 2 g en 30 min.
2 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements.
3 Cholécystite alithiasique : drainage chirurgical impératif, par voie percutané si possible.
4 Perfusion intermittente : dose de charge*: 25 - 30 mg/kg puis 15 - 20 mg/kg/12 h ; Perfusion continue (sur 24 h) : dose de charge* : 25 - 30 mg/kg puis 30 - 40 mg/kg/24 h en 24 h. En cas de perfusion continue, viser des taux plasmatiques cibles entre 20 et 25 mg/L. En cas de perfusion intermittente, viser des vallées entre 15 et 20mg/L
*Dose de charge de … à faire couler en… (minimum 1 heure) : Exemples : 500 mg en 1h ; 1 g en 1 h ; 1,5 g en 1,5h ; 2 g en 2h ; 2,5 g en 2,5h ; 3g en 3h. (dose de charge maximale à ne pas dépasser = 3 g)
Diverticulite
En cas de perforation, la chirurgie est déterminante.
La plupart des diverticulites non perforées ne sont pas redevables d’une antibiothérapie, en particulier, si l’ensemble des critères suivants sont rencontrés (3) :
- CT scan : pas de complication (voir critères précis avec le radiologue)
- Pas de sepsis/choc septique
- Patient immunocompétent
- Patient avec entourage à domicile et possibilité de suivi médical hors hôpital
- Symptômes < 5j
- CRP < 140
- Pas de vomissements ou diarrhées importants
|
Type |
Germes |
Traitement empirique |
Durée |
|
Non perforée, retour à domicile |
Entérobactéries, (Enterococcus sp.),Streptococcus sp., Anaérobes |
Pas d’antibiotique Si ≥ 1 des critères n’est pas rencontré et retour à domicile, antibiothérapie par : [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO 1.5 g/24 h ou 500 mg/8 h1] Si contre-indication aux quinolones : Hospitalisation |
3 - 5 j |
|
Non perforée, patient communautaire hospitalisé |
Entérobactéries, (Enterococcus sp.),Streptococcus sp., Anaérobes |
[Céfotaxime IV 6 g/24 h en 24 h (perfusion continue) 2 ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + [Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 1] |
|
|
|
|
Si allergie β-lact : [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h1] ou [Tigécycline IV 100 mg en dose de charge puis 50 mg/12 h] |
3 -5 j sauf si abcès associé |
|
Non perforée, patient nosocomial |
Entérobactéries nosocomiales, (Enterococcus sp.), Streptococcus sp.,Anaérobes, P.aeruginosa |
Pipéracilline/Tazobactam IV 4 g/8 h en 4 h (perfusion prolongée) ou4 g/6 h en 30 min (perfusion intermittente) Si allergie β-lact : [Aztréonam IV 2 g/8 h + Vancomycine IV en perfusion intermittente ou en perfusion continue 3 + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 1] |
3 – 5 j |
|
Perforée |
Entérobactéries, (Enterococcus sp.), Streptococcus sp., Anaérobes, P.aeruginosa |
Voir péritonite |
/ |
1 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements.
2 En cas de perfusion continue (sur 24 h) de béta-lactamines, il faut réaliser une dose de charge puis directement entamer la perfusion continue (sur 24 h) : Céfotaxime IV dose de charge de 2 g en 30 min
3 Perfusion intermittente : dose de charge*: 25 - 30 mg/kg puis 15 - 20 mg/kg/12 h ; Perfusion continue (sur 24 h) : dose de charge* : 25 - 30 mg/kg puis 30 - 40 mg/kg/24 h en 24 h. En cas de perfusion continue, viser des taux plasmatiques cibles entre 20 et 25 mg/L. En cas de perfusion intermittente, viser des vallées entre 15 et 20mg/L
*Dose de charge de … à faire couler en… (minimum 1 heure) : Exemples : 500 mg en 1h ; 1 g en 1 h ; 1,5 g en 1,5h ; 2 g en 2h ; 2,5 g en 2,5h ; 3g en 3h. (dose de charge maximale à ne pas dépasser = 3 g)
Péritonite
|
Type |
Germes |
Traitement empirique |
Durée |
|
Péritonite primaire (= sans perforation d’un organe creux) ou Ascite infectée du cirrhotique ou du syndrome néphrotique |
Entérobactéries, S.pneumoniae, S. aureus, (Enterococcus sp.) |
Céfotaxime IV 6 g/24 h en 24 h (perfusion continue) 1 ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h Si allergie β-lact. : Moxifloxacine PO 400 mg/24 h |
5 j |
|
Péritonite chez le patient en dialyse péritonéale |
Staphylocoques à coagulase négative, S. aureus, Streptococcus sp., Entérobactéries, P. aeruginosa |
Contacter le néphrologue référent en dialyse péritonéale |
|
|
Péritonite secondaire communautaire 2 : perforation grêle ou colique, cholécystite perforée |
Entérobactéries, (Enterococcus sp.), Streptococcus sp., Anaérobes |
Chirurgie indispensable [Céfotaxime IV 6 g/24 h en 24 h (perfusion continue) 1 ou 2 g/8 h (perfusion intermittente) ou Ceftriaxone IV 2 g/24 h] + [Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 3] Si allergie β-lact : [Ciprofloxacine PO 500 mg/12 h + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 3] ou [Tigécycline IV 100 mg en dose de charge puis 50 mg/12 h] |
5 j |
|
Péritonite secondaire nosocomiale : perforation grêle ou colique, cholécystite perforée |
Entérobactéries nosocomiales, (Enterococcus sp.), Streptococcus sp., Anaérobes, Pseudomonas aeruginosa, (Candida spp). |
Chirurgie indispensable Pipéracilline/Tazobactam IV 4 g/8 h en 4 h (perfusion prolongée) ou4 g/6 h en 30 min (perfusion intermittente) Si allergie β-lact : [Aztréonam IV 2 g/8 h + Vancomycine IV en perfusion intermittente ou en perfusion continue 4 + Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 3] |
5 j |
1 En cas de perfusion continue (sur 24 h) de béta-lactamines, il faut réaliser une dose de charge puis directement entamer la perfusion continue (sur 24 h) : Céfotaxime IV dose de charge de 2 g en 30 min.
2 Si perforation gastroduodénale et chirurgie endéans les 24h : céfazoline jusqu’à 24h post-chirurgie. Si intervention chirurgicale après un délai de plus de 24 h : voir péritonite secondaire communautaire.
3 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements.
4 Perfusion intermittente : dose de charge*: 25 - 30 mg/kg puis 15 - 20 mg/kg/12 h ; Perfusion continue (sur 24 h) : dose de charge* : 25 - 30 mg/kg puis 30 - 40 mg/kg/24 h en 24 h. En cas de perfusion continue, viser des taux plasmatiques cibles entre 20 et 25 mg/L. En cas de perfusion intermittente, viser des vallées entre 15 et 20mg/L
*Dose de charge de … à faire couler en… (minimum 1 heure) : Exemples : 500 mg en 1h ; 1 g en 1 h ; 1,5 g en 1,5h ; 2 g en 2h ; 2,5 g en 2,5h ; 3g en 3h. (dose de charge maximale à ne pas dépasser = 3 g)
Diarrhée infectieuse
Algorithme de prise en charge des diarrhées infectieuses communautaires
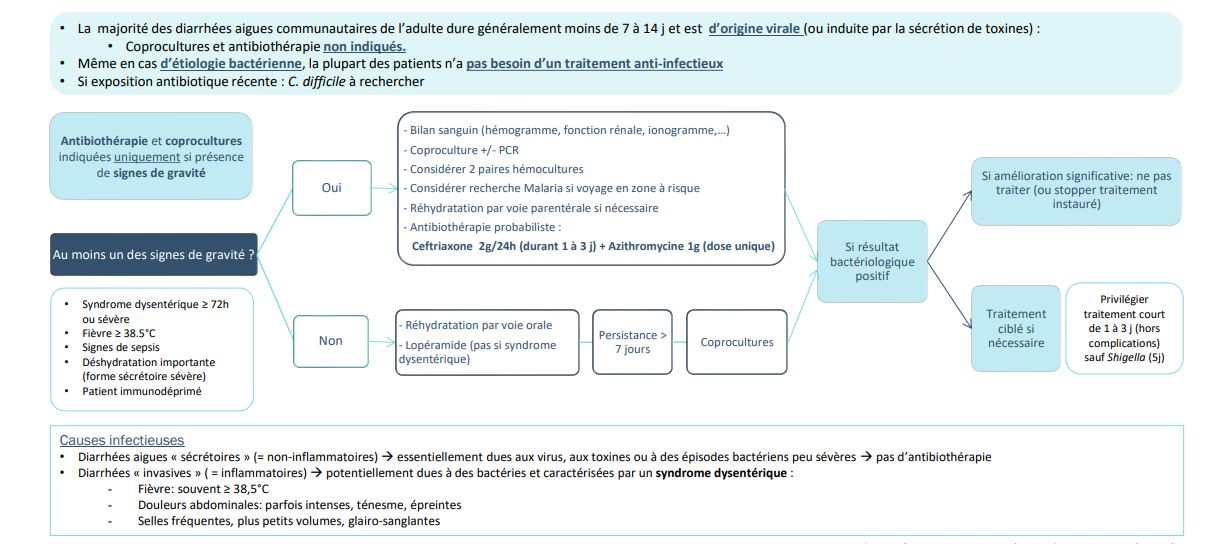
Traitement étiologique
Même en cas de germe identifié, si l’évolution est favorable sans traitement, il n’est pas nécessaire de traiter (sauf si Salmonella et patient porteur de matériel endovasculaire)
|
Identification |
Traitement |
Durée 1 |
|
Salmonella spp. |
Ciprofloxacine PO 500 mg/12 h |
1 à 3 j |
|
Shigella spp. |
Ciprofloxacine PO 500 mg/12 h |
5 j |
|
Yersinia spp |
Ciprofloxacine PO 500 mg/12 h |
1 à 3 j |
|
Campylobacter spp. |
Azithromycine PO 1 g |
1 dose |
|
Giardia intestinalis |
Métronidazole PO 500 mg/12 h |
5 j |
|
Entamoeba histolytica |
Métronidazole PO (IV) 1.5 g/24 h ou 500 mg/8 h 2 Suivi de Paromomycine PO 10 mg/kg (max. 500 - 750 mg)/8h |
10 j Suivi de7 j |
1 Durée de traitement plus longue chez les patients immunodéprimés et/ou en cas de bactériémie : Salmonella spp et Shigella spp (7 à 10j).
2 Préférer 1,5g/24h en une administration, et ne considérer la posologie de 500 mg/8 h que si présence d’effets secondaires de type nausées, vomissements.
Infection à Clostridioides difficile toxinogène
- Le diagnostic repose sur la présence de diarrhée (au moins 3 selles liquides/24 h pendant plus de 24 h), associée à la détection de C. difficile producteurs de toxines dans les selles.
- Réaliser une coproculture et répéter celle-ci, en cas de résultat négatif et s’il y a une suspicion clinique.
- Il n’y a pas d’indication de contrôler les coprocultures après traitement si pas de persistance ou récidive de symptômes.
- En cas d’infection liée à une antibiothérapie en cours, arrêt de celle-ci si possible.
Quelques principes
- Clostridioides difficile sans toxine et Clostridioides difficile toxinogène sans diarrhée : pas d’indication de traitement
- Le métronidazole n’est plus recommandé
- Eviter les bloqueurs de transit
- Intérêt des probiotiques et de la coléstyramine non établi
- Vancomycine IV inefficace
- Rectosigmoidoscopie éventuellement indiquée pour exclure un autre diagnostic
- Terminer la cure antibiotique (= 10 jours) même si la consistance des selles se normalise rapidement
Critères de sévérité
| Forme sévère : si ≥ 1 critère | Forme compliquée sévère (ou fulminante) : si ≥ 1 critère |
|---|---|
|
|
Algorithme de prise en charge et traitements
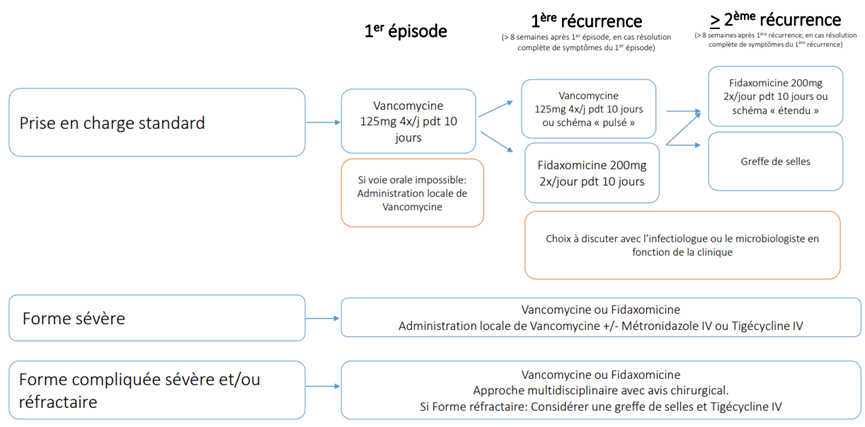
| Schéma posologique de « Vancomycine pulsée » : | Schéma posologique "étendu" de Fidaxomicine : | Administration locale de Vancomycine : |
|---|---|---|
|
|
|
Transplantation fécale
L’indication et les modalités d’une transplantation fécale doivent être discutées en consultation d’infectiologie.
Définition : la transplantation fécale consiste en l’introduction du matériel fécal d’un donneur sain dans le tube digestif du receveur afin de rééquilibrer le microbiote intestinal altéré de l’hôte.
La seule indication, reposant sur de solides données scientifiques, est le traitement des infections récidivantes à Clostridioides difficile. Il n’existe pas de contre- indications formelles à la transplantation de matériel fécal. Toutefois, la sélection du donneur et du receveur doit être rigoureuse (données cliniques, sérologiques et microbiologiques) afin d’évaluer le risque par rapport au bénéfice.
Références
-
John, Kevin John, Deep P Pillai, Vinod Pillai, et John K John. « Metronidazole-induced reversible cerebellar dysfunction ». BMJ Case Reports 14, no 2 (1 février 2021): e239227. https://doi.org/10.1136/bcr-2020-239227.
-
Quickfall, Danica, Nick Daneman, Adam A. Dmytriw, et David N. Juurlink. « Metronidazole-Induced Neurotoxicity ». CMAJ: Canadian Medical Association Journal = Journal de l’Association Medicale Canadienne 193, no 42 (25 octobre 2021): E1630. https://doi.org/10.1503/cmaj.201671.
-
Qaseem, Amir, Itziar Etxeandia-Ikobaltzeta, Jennifer S. Lin, Nick Fitterman, Tatyana Shamliyan, Timothy J. Wilt, Clinical Guidelines Committee of the American College of Physicians*, et al. « Diagnosis and Management of Acute Left-Sided Colonic Diverticulitis: A Clinical Guideline From the American College of Physicians ». Annals of Internal Medicine 175, no 3 (mars 2022): 399-415. https://doi.org/10.7326/M21-2710.
-
Sawyer, Robert G., Jeffrey A. Claridge, Avery B. Nathens, Ori D. Rotstein, Therese M. Duane, Heather L. Evans, Charles H. Cook, et al. « Trial of Short-Course Antimicrobial Therapy for Intraabdominal Infection ». New England Journal of Medicine 372, no 21 (21 mai 2015): 1996-2005. https://doi.org/10.1056/NEJMoa1411162.
-
Anti-infectious treatment duration: The SPILF and GPIP French guidelines and recommendations, Infectious Diseases Now 51 (2021) 114–139
-
Prehn, Joffrey van, Elena Reigadas, Erik H. Vogelzang, Emilio Bouza, Adriana Hristea, Benoit Guery, Marcela Krutova, et al. « European Society of Clinical Microbiology and Infectious Diseases: 2021 Update on the Treatment Guidance Document for Clostridioides Difficile Infection in Adults ». Clinical Microbiology and Infection 27 (1 décembre 2021): S1-21. https://doi.org/10.1016/j.cmi.2021.09.038.
-
Ross, James T., Michael A. Matthay, et Hobart W. Harris. « Secondary Peritonitis: Principles of Diagnosis and Intervention ». BMJ (Clinical Research Ed.) 361 (18 juin 2018): k1407. https://doi.org/10.1136/bmj.k1407.
-
Napolitano, Lena M. « Intra-Abdominal Infections ». Seminars in Respiratory and Critical Care Medicine 43, no 01 (février 2022): 010-027. https://doi.org/10.1055/s-0041-1741053.
-
Fiore, Marco, Alberto Enrico Maraolo, Ivan Gentile, Guglielmo Borgia, Sebastiano Leone, Pasquale Sansone, Maria Beatrice Passavanti, Caterina Aurilio, et Maria Caterina Pace. « Nosocomial spontaneous bacterial peritonitis antibiotic treatment in the era of multi-drug resistance pathogens: A systematic review ». World Journal of Gastroenterology 23, no 25 (7 juillet 2017): 4654-60. https://doi.org/10.3748/wjg.v23.i25.4654.